歯の役割は以下のようになると思います。人にとって歯は食物を食べること以外にも重要な役割を果たしていることがわかります。
人間を含む哺乳類にとっての歯の役割

4種の働き、食物を「捕らえ」「咬み切り」「咬み砕き」「磨り潰す」
人にとっての歯の役割
発音になくてはならない音(T,D,Th,F,V音など)の発声に重要な役割を果たす。
審美的な意味でも、社会生活の中で対人関係、個人のイメージ作りなど重要な役割を担う。

インプラント治療は紀元前より存在していたことが、知られています。古代において歯が痛くなった時に治療する方法は、痛い歯を抜く、抜歯しかありませんでした。
では、歯がなくなった後のところをどのように治したらよいか。古代の人たちは鉄や竹で作った人工歯(インプラント)を歯が抜けた後に入れていたようです。
その後、インプラントは表のように開発、発展してきました。その中で1965年の純チタン製インプラントの臨床応用が、インプラント治療を予知性のもつ治療に変えたといえると思います。このチタン製インプラントを基軸にインプラント治療は広く応用されるようになりました。

インプラントが臨床に登場したのは1910年代にグリーンフィールドが円筒型のインプラントを開発し、これが近代インプラントはじめとされることが多い。1930年代にはスクリュー型、1940年代にはらせん型のインプラントが考案されたが予後はとしては失敗が多く、その成績は悪かった。
先ほど記したように、1952年スウェーデンのルンド大学で研究を行っていたペル・イングヴァール・ブローネマルク教授によって、チタンが骨と結合すること(オッセオインテグレーション)が発見され、チタンがインプラントに応用されるようになった。これによりしっかりと骨に結合するインプラント治療が可能になった。動物実験を経て、1960年代から人間に本格的にインプラント治療が行われるようになった。
1982年のトロント会議で予後15年の症例が報告され、デンタルインプラントが非常に評価され、一大センセーショナルを巻き起こし、北米を中心に普及が始まった。現在のインプラントにはネジ山(スレッド)がつくタイプになっている。 さらに骨との結合を早期かつ強固にするため、フィクスチャー部にHA(ハイドロキシアパタイト)をコーティングしたインプラントが登場し、骨形成において骨誘導能(バイオインテグレーション)が期待できる。
1991年に表面が機械研磨(いわゆる削りだしの状態)より強酸で表面処理をした方が骨との結合がより強くなるという論文が発表され、それ以降各社表面をブラストや強酸により処理しラフサーフェス(微小粗雑構造)を作るようになり表面性状の良さを競っている。現在さらに表面をフッ素コーティングする事により骨伝導と石灰化が惹起され、治癒が早まると注目されている。
天然歯は歯根膜という強靭な靭帯によって歯槽骨と結びついています。この歯根膜からの感覚が「かみごたえ」につながります。
一方、インプラント治療ではインプラント体の周囲に歯根膜を再生させることはできません。この歯根膜がインプラントに存在しないことが、天然歯と比べた時の大きな相違点です。
先ほども述べたように、歯根膜は噛む力の感知の役割を果たす感覚器でもあり、歯根膜のないインプラントは、咬合圧(噛んだときの歯にかかる圧力)に対する反応が天然歯とは異なり、また、歯根膜によって噛んだときに若干、天然歯は動きます。
一方、インプラントは歯根膜がなく、直接的に骨に結合しているために歯は動きません。そのため、天然歯とインプラントを連結することは禁忌とされています。
オッセオインテグレーション(英語: Osseointegration)とは、チタンと骨が光学顕微鏡のレベルで直接的に一体化した状態の事と定義されています。
スウェーデンのルンド大学医学部教授であるペル・イングヴァール・ブローネマルク博士が1952年、兎の脛にチタン製の生体顕微鏡を取り付け、微少血流の観察実験を行っていた時に、そのチタン製の器具を外そうとした際、チタンと骨がくっつき外せなくなったことより、チタンと骨の組織が拒否反応を起こさず結合することを発見、この現象をオッセオインテグレーションと名づけました。
オッセオインテグレーションとは骨組織とインプラント体表面が機能時に光学顕微鏡レベルにおいて軟組織が介在することなく直接接している状態のことをいいます。
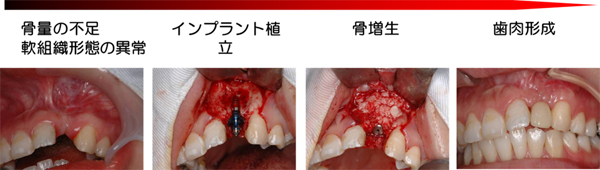
インプラント治療は外科手術が必要であり、歯磨きなどのメンテナンスが必要で寿命が無いわけでもありません。手術のために骨造成という骨を作成する手術が必要になる場合や、高度な手術を必要とする場合も多く見られます。
手術をしても失敗(ロスト)するケースもあります。負荷や負担が顎骨へ直接掛かるため、インプラント治療にはしっかりした顎骨が必要で、歯周病、抜歯、長期間に義歯(入れ歯)を使用するなどによって歯槽骨が喪失している(やせている)人は、顎骨のほかの部分や腰などから骨を移植(自家骨移植)または、βTCPや脱灰乾燥した牛骨など(人工骨)を填入して、インプラントを埋め込む(埋入=まいにゅう)土台となる骨を作る骨造成(こつぞうせい)手術を必要とする場合があったりします。
歯ぎしりの強さや、周囲やかみ合わせる歯の状態や、どこに埋入を行うかなど慎重に検討しないといけません。
非常にまれなケースとして多量出血・後遺症・死亡事故が発生しています。主に、インプラント外科でインプラント体を顎骨に埋める手術中に発生します。
最大の原因は、歯科医師の知識・技術の未熟さや不注意です。患者さんの全身状態の把握も含む、手術の妥当性、手術計画に問題があったり手術時のミスが原因です。
様々なデータがありますが一般的に100本入れると2、3本は定着せずに脱落(ロスト)してしまうといわれています(成功率97~98%)。脱落の原因には以下のものが考えられます。
インプラント周囲炎
インプラントも天然歯における歯周病と同様にその周囲に感染を起こし、インプラント周囲の骨を失う事で、インプラントが脱落することがあります。インプラント治療が失敗する原因の一番がこれである。これを予防するためには定期的なケアが有効です。
オーバーロード(過重負担)
患者の骨の状態やかみ合わせの力、かみ合わせの癖、歯ぎしりなどで不適当なインプラント体を使ったり、治癒期間中に、硬いものをかむ等の事故、それらが原因となる。
骨の火傷
インプラント体を骨に入れていく際に、ドリリングの際の発熱による骨の火傷が生じ、骨とインプラント体が結合しない場合があります。インプラント体を入れるための穴を掘る場合はさほど問題がありませんが、インプラントに接する骨面に関しては低速でできるだけ発熱を抑えてドリリングをする必要があります。特に固すぎる骨の場合は繊細で慎重な埋入窩の形成が望まれます。
患者さんの骨に関する体質遺伝子
骨とインプラント体の結合であるオッセオインテグレーションに関与する、患者さんの骨に関する体質遺伝子。これは、遺伝子的な体質でインプラントが定着しづらい人がいることが示されていますが、研究段階です。
インプラントの治療計画作成の方法は、最終的にどこに歯を作り、よく噛めるようにするのかという補綴主導型(トップダウントリートメント)がほとんど主流を占めています。
以前は顎の骨があるところにインプラント体を埋入して、それに合わせて、歯を作るという外科主導の考えもありましたが、そうすると噛みあわせて歯を長期に使用しているときに不具合を生じる可能性が指摘されており、現在はそのような考え方で治療計画は行いません。
補綴主導型(トップダウントリートメント)は、模型上でどこに歯を作るのかという仮想模型を作り、機能的・審美的に最も適した歯=最終補綴物(上部構造)の状態、位置を決め、それに基づいてインプラント体の埋入位置の決定し、場合によっては骨や歯肉の状態を整えるなどの治療計画の立て方です。
インプラント手術の最終目的はインプラント体の埋入ではなく、機能、審美の両面を備えた歯の作成であり、補綴主導型(トップダウントリートメント)が理想的になります。
一方で、補綴主導型(トップダウントリートメント)では骨や歯肉の状態などが必ずしもベストではない位置にインプラント体を埋入する事も多くなり、骨造成を行う知識や技術が必要となります。さらに人工骨などの充填する材料の選択などに関しての知識も必要です。
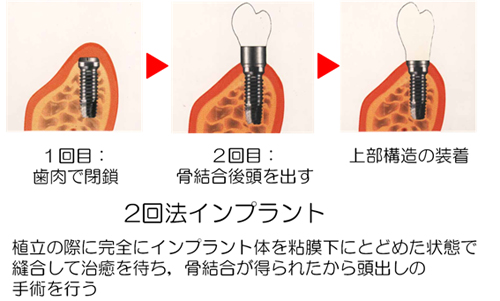
インプラントの術式には1回法と2回法の2つがあります。
インプラント体の改良により初期固定(=初めに骨に入れたときのインプラント体の安定性)が改良されていますが、安全性を考慮し2回法が選択される事もまた多いのも現実です。
一方でインプラント体の定着率は1回法と2回法で有意差はほとんどなくなってきており、骨造成などを行わない場合には1回法でも安全と考えられています。
1回法の場合は手術回数が少なくメリットも多いため、骨増生手術を同時に行う場合は2回法が選択され、その他の場合には1回法が選択されることが一般的になってきている。
- インプラント植立(埋入)部の歯肉骨膜弁を剥離するか、歯肉粘膜弁を特殊な器具で切り取る。
- 歯槽骨をドリリングしインプラント体フィクスチャー部を植立し縫合。
- 歯肉の治癒を待つためのヒ-リングアバットメント(歯肉の貫通部分)を装着し、インプラント体が歯肉の上に一部露出し、口腔内にて見える状態になります。
- オッセオインテグレーション(インプラントが骨にしっかりと固定された状態)した時点でアバットメント(ヒーリングアバットメントを入れている場合はアバットメントに交換)に最終補綴物を被せる。

- インプラント埋入予定部の歯肉弁を剥離する。
- 骨をドリリングしてフィクスチャーを埋入。
- フィクスチャーのネジ穴の部分をカバースクリューで蓋をして、剥離した歯肉を閉じる。口腔内からインプラント体は見えない状態になる。
- オッセオインテグレーション(インプラントが骨としっかりと固定された状態)した時点で2次手術を行う。
- 2次手術では歯肉を再度剥離し、カバースクリューを外し、ヒーリングアバットメントと交換し歯肉を閉じる。
- 2次手術後に1ヶ月程度あけ、歯肉の形が整った段階でヒーリングアバットメントをアバットメントと交換し、最終補綴物を被せる。
■審美的な観点からの選択
上顎前歯など審美性が高く要求される部位においては十分な軟組織の量が必要なため、軟組織の調整が容易な2回法が望ましい。
■治癒期間からの選択
2回法は二次手術が必要なため、治癒期間2~3ヶ月が長くなる。
■骨量・角化歯肉からの選択
骨幅6mm以下の場合には骨造成術が必要となることが多いため、2回法が望ましい。また、角化歯肉の幅が6mm以下と少ない場合も軟組織増大術を必要とすることが多いため、2回法が望ましい。
抜歯からインプラント体の埋入までの期間やかみ合わせを開始するまでの期間にも種々の設定機関がありますが、それらは、抜歯窩周囲の骨の状態、抜歯窩内の状態、歯槽粘膜の状態などで決定されます。
抜歯から植立までの期間による分類(Mayfield)
■Immediate Placement
抜歯と同時にインプラントを埋入する。
■Delayed Placement
軟組織治癒(抜歯後6~10週程度)でインプラントを埋入する。
■Late Placement
抜歯後6か月以上経過後に埋入する。
機能開始期間による分類
■即時修復
植立から修復までの期間が植立と同時、または48時間以内の咬合接触の無い修復。
■即時荷重
植立と同時または48時間以内の荷重開始。
■早期荷重
植立から48時間以上3ヶ月以内の荷重負荷開始。
■通常荷重
植立から3~6ヶ月以上経過してからの荷重開始。
インプラント治療の欠点でもあるインプラント体と骨の結合までの期間を待機する期間を短縮しようとする試みがなされています。
治療期間の短縮のために、HAコーティングインプラントの骨誘導などによる早期治癒など、インプラントメーカーが治療期間の短縮を図っていますが、その情報を鵜呑みにしてはいけない側面もあります。
個々の患者さんの状況に応じて治療期間を設定することも安全で確実なインプラント治療には必要です。
天然歯は前述したように歯と骨の間に歯根膜という強靭な靭帯が存在するため、噛みあわせた時に約30μm沈下します。一方、インプラントの場合はインプラントが骨に直接的に骨に固定されているため、沈下量は全くないかあったとしても最大5μmです。
このため、インプラントと天然歯と連結することは禁忌であり、また、連結しない場合でも、同等の咬合を与えると、天然歯がより多く沈下することから、インプラントにオーバーロード(過重負担)がかかり補綴物の破損、インプラントの失敗(ロスト等)の問題が起こる可能性が出てきます。そのためインプラントの咬合調整(かみ合わせの調整)は天然歯より25μm低く調整します。
前歯ではさらに話が複雑になります。すなわち、前歯は、臼歯が完全に30μm沈下した時点で初めて接触する噛み合わせがよいとされています。臼歯部の歯根膜による沈下量は前述の通り30μmであり、上下歯で合計60μmとなりますので、インプラントの場合は60μmの離開量が必要となります。
さらに臼歯部でのインプラント治療をする場合に、インプラントを3本並べて配列する際、一本をわざと2~3mm横にずらして配列(オフセット配列)するとかみ合わせの力の方向が分散され水平力が20~60%軽減するという報告があり、以前はそのようなかみ合わせの作り方がありました。しかし、このように配列数と臼歯部の清掃性が劣り、インプラント周囲の炎症を発揮する可能性があり、今は行われていません。
インプラントメーカーが直径の異なる様々なワイドタイプインプラントを開発発売したために、クラウンブリッジタイプのかみ合わせでは、骨幅に応じて、部位ごとに適切な直径のインプラント埋入を行うことで最適な治療がおこなわれます。
HA被覆インプラントは現在、全インプラントの約30%を占めています。
HA被覆インプラントの利点は、植立時にインプラントと骨組織間に密着を必須としないこと、インプラント周囲の骨形成不全に至る可能性が低いこと、骨不良部位にも適応可能であることです。
インプラントへのHAのコーティング方法はプラズマ溶射が主流です、プラズマ溶射はアモルファス相を多く含むためHAの組成が不均一になり骨結合の欠落、HA皮膜の溶出というリスクの報告もあり、この問題を解決する方法としてHA皮膜を薄膜化することが検討され、スパッタ法、イオンビーム法、レーザーアブレーション法などが開発されています。
骨切削器具は、顎骨へのドリリングに際し、ドリルを使用すると軟組織の損傷危険があるだけではなく、摩擦による組織への摩擦熱を与えて予後を悪くする原因となるため、ピエゾ・エレクトリック・デバイスのように、血管や神経を切断する事や摩擦熱を与えない器具も使用されています。
インプラント体に使われるチタンは股関節の人工骨頭などにも使われる非常に高い生体親和性と安定性を持っています。
- 酸化物が非常に安定
- 表面が酸化物の皮膜により保護され白金(プラチナ)や金とほぼ同等の強い耐蝕性
- チタンはアルミニウムと比較して、約60%重いものの約2倍の強度を持つ
- 金属疲労が起こりにくい
- 最も生体親和性に優れている
- 生体内での腐食・溶出はない
- それに起因する毒性や金属アレルギーを起こさない
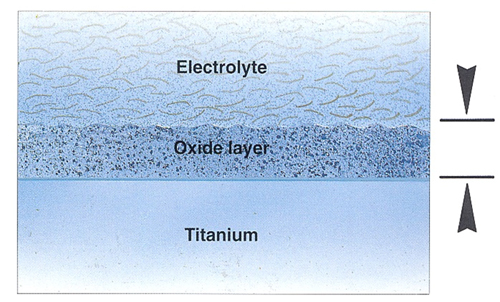
酸化膜で非常に安定している
インプラントの表面性状は、初期のインプラントでは、滑沢な機械研磨表面が用いられていましたが、現在は粗面な表面性状が主流です。
チタンまたはチタン合金の表面加工では、プラズマ溶射、TPS(Titan Plasma Spray)、サンドブラスト、タイオブラスト(TiOblast)、サンドブラスト、酸エッチング、SLA(Sand-blasted Large-grit Acid-etched)、陽極酸化などがあります。
インプラントの形状については、以前よりブレード型、中空シリンダー型、充実シリンダー型など、様々なインプラントが開発され、臨床応用されてきましたが、現在のインプラントの形状は充実スクリュー型に落ち着き、そのほとんどがストレートタイプまたは先細りのテーパータイプです。

充実スクリュー型の中でも、円筒型のインプラント体では、植立時に圧縮力が周囲骨に加わらないため、骨の圧迫が起こりにくい。先細りの円筒形のインプラント体で、特に歯根の近接した部位や前歯部の唇側が陥凹した部位への植立に有効です。

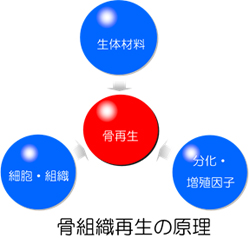
インプラント治療に使用する生体材料としては骨再生に用いられるものが主なものになります。
骨再生療法には、細胞、細胞の足場、細胞の分化・増殖因子の三要素あるいはその一部が必要とされています。
■骨形成タンパク BMP
現在欧米で臨床応用されているヒト組替えBMPには、BMP-2とBMP-7の2種類があります。
■BMP-2
脊椎固定、大腿骨頭壊死、骨延長などに応用されている。歯科領域では上顎洞底挙上術、抜歯窩保存に用いられています。
■BMP-7
脊椎固定、大腿骨頭壊死、骨延長などに応用されています。
濃縮された血小板を含む血漿であり、多くの基礎研究や臨床応用が報告されています。
PRPの中には、PDGF・TGF-β・VEGF・IGFなどの成長因子が含まれており、創傷治癒の促進、歯周組織の再生、骨再生を促進することが期待されていた。しかし、現在は骨形成の上での有用性については認められず、一時ほどは応用されていません。
現在、骨造成には自家骨移植がゴールドスタンダードとされていますが、採骨による新たな侵襲を避けるため、有用性の高い人工骨の開発が望まれています。
1.骨形成能(osteogenesis)
移植骨中の細胞自体が増殖し直接骨を形成する能力。
2.骨誘導能(osteoinduction)
未分化間葉系細胞が骨芽細胞に分化し骨形成を誘導する能力。
3.骨伝導能(osteoconduction)
細胞が骨を形成するための足場としての能力。

・Autologous bone
自家骨
・DFDB
脱灰凍結乾燥他家骨
・Biocoral
天然サンゴ由来の補填材で主に炭酸カルシウムから構成されている
・Bioglass
Sio2(45%)、CaO(24.5%)、NaO2(24.5%)、P2O5(6%)で構成されている生体活性ガラス
・Fisiograft
PLAとPGAの共重合体であり、補填材の形態としてスポンジやゲル、粉末状のものがある
・PepGen P-15
Ⅰ型コラーゲンα-1鎖の766-780残基の15個のアミノ酸配列を保持しており、また無機物としてウシ由来骨を併せて用いる
・Calcium sulfate
骨補填材として100年前から使用されている硫酸カルシウム
・Bio-Oss
強アルカリにて処理された後、高熱処理を加えることで除タンパクしたウシ由来骨の補填材
・Hydroxyapatite
ハイドロキシアパタイト
他家骨
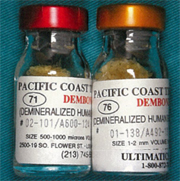
他家骨はヒト脱会凍結乾燥骨として、海外では広く使用されているが、未知の感染症などの生物学的安全性や倫理上の問題から、わが国では使用されていない。
異種骨
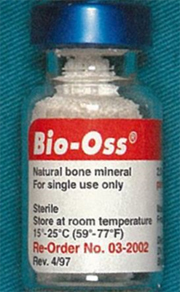
欧米において最も多く使用されている異種骨は、牛骨由来のハイドロキシアパタイトであるBio-Ossである。
牛骨を化学処理後に高温で焼成することによって、解剖学的な構造を破壊せずに有機成分を完全に除去した天然素材のセラミックスである。狂牛病などのリスクが完全に否定できないためわが国では未承認であったが、承認。
自家骨
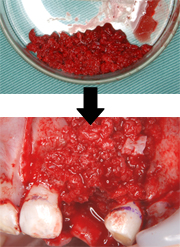
他の部位から自分の骨を採取して骨造成に使用する方法で、最も基本的な方法ではあるが、骨を取ってくる部位に侵襲を加えることになります。
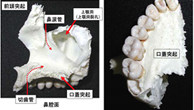
※画像は採取した骨と骨のない部分に自家骨を移植したところ


お気軽にご相談ください
カウンセリング相談・インプラント歯科治療の仮予約やお問い合せ